Introducción
Se estima que el 30% de los pacientes con diabetes mellitus experimentarán un problema cutáneo en algún momento durante el curso de su enfermedad. Varios trastornos cutáneos son más frecuentes en los pacientes diabéticos, en particular los debidos a infección como cándida e impétigo. Los pacientes con diabetes tipo 2 también tienen el doble de riesgo de desarrollando lo común escamoso enfermedad, psoriasis, como no diabéticos.
Condiciones de la piel asociadas con la diabetes mellitus
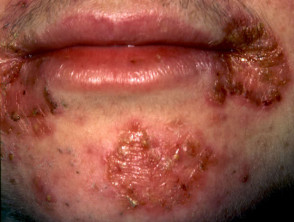
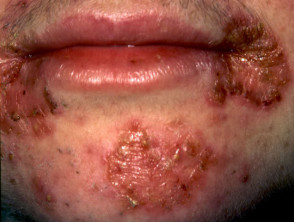
Impétigo
Intertrigo por cándida
Soriasis
Las condiciones específicas de la piel asociadas con la diabetes mellitus se describen a continuación.
- Diabético dermopatía
- Diabético bullae
- Piel rígida diabética
- Otros
¿Qué es la diabetes mellitus?
La diabetes mellitus constituye un conjunto de diversos trastornos asociados con un aumento de sangre glucosa concentración.
La diabetes se asocia con una alteración de los carbohidratos, proteína, y gordo metabolismo debido a la secreción insuficiente de insulina o resistencia a la insulina del tejido diana. Las complicaciones de la diabetes mellitus comprenden tanto macrovascular (cardiovascular) y microvascular (retinopatía, nefropatía o neuropatía) secuelas.
La diabetes mellitus tipo 1 se caracteriza por una ausencia absoluta de insulina y se debe a autoinmune destrucción de células beta. Suele presentarse con agudo síntomas o cetoacidosis en la infancia o la adolescencia, y la terapia con insulina de por vida es obligatoria.
La diabetes mellitus tipo 2 es un trastorno común categorizado por resistencia a la insulina y deficiencia relativa de insulina. Los pacientes son a menudo asintomático y se diagnostican mediante exámenes de detección. Los factores de riesgo importantes incluyen edad avanzada, obesidad, inactividad física, gestacional diabetes, prediabetes, ascendencia no blanca, antecedentes familiares de diabetes y ovario poliquístico síndrome. Modificación de factores de riesgo cardiovascular (p. Ej., hipertensión y dislipidemia) son una parte importante del tratamiento, junto con la glucemia. controlar para prevenir complicaciones microvasculares.
La diabetes tipo 2 es la principal causa de diabetes tipo 2 en los niños, que generalmente tienen más de 10 años. Acantosis nigricans acompaña a la diabetes infantil en 90–95%.
La diabetes gestacional se diagnostica si la intolerancia a la glucosa se reconoce por primera vez durante el embarazo a las 24-28 semanas de gestación. Los factores de riesgo importantes incluyen edad materna avanzada (más de 40 años), obesidad, antecedentes personales de diabetes gestacional o macrosomía que afecta a un hijo anterior, síndrome de ovario poliquístico, ascendencia no blanca y antecedentes familiares de diabetes mellitus.
Otras presentaciones de diabetes mellitus incluyen cetoacidosis diabética, estado hiperglucémico hiperosmolar, enfermedad cardiovascular diabética, enfermedad renal diabética, neuropatía diabética, pie diabético, retinopatía diabética y síndrome metabólico.
El aumento predominio de diabetes requiere exámenes de detección dirigidos para detectar diabetes y prediabetes en grupos de riesgo para prevenir y mitigar la progresión de la enfermedad.
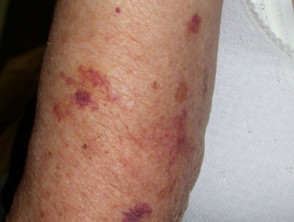
Dermopatía diabética
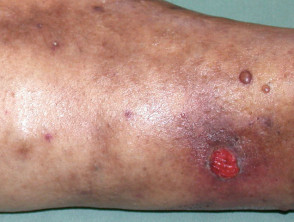
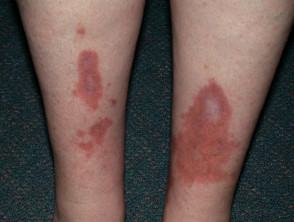
La dermopatía diabética es una afección cutánea caracterizada por parches escamosos de color marrón claro o rojizo, ovalados o redondos, que aparecen con mayor frecuencia en las espinillas. Aunque estos lesiones puede aparecer en cualquier persona, especialmente después de una lesión o trauma a la zona, son uno de los problemas cutáneos más comunes que se encuentran en pacientes con diabetes mellitus. Se ha encontrado que la dermopatía diabética ocurre en hasta el 30% de los pacientes con diabetes.
La dermopatía diabética a veces también se conoce como espinillas y pigmentado pretibial parches. Se parecen a la solar lentigos.
Dermopatía diabética
Dermopatía diabética
Dermopatía diabética
Dermopatía diabética
¿Qué causa la dermopatía diabética?
Se desconoce la causa exacta de la dermopatía diabética, pero puede estar asociada con la diabetes. neuropático y vascular complicaciones, ya que los estudios han demostrado que la afección ocurre con mayor frecuencia en pacientes diabéticos con retinopatía, neuropatía y nefropatía.
La dermopatía diabética tiende a ocurrir en pacientes de edad avanzada o en aquellos que han tenido diabetes durante al menos 10 a 20 años. También parece estar estrechamente relacionado con un aumento de glicosilada hemoglobina, un indicador de un mal control de los niveles de glucosa en sangre.
Debido a que las lesiones a menudo ocurren en partes óseas del cuerpo como las espinillas, se cree que la dermopatía diabética también puede ser una respuesta ampliada a una lesión o trauma en estas áreas. Los estudios han demostrado que las espinillas han aparecido en respuesta a un traumatismo con calor, frío o objetos contundentes en pacientes con diabetes.
Cuales son los signos y síntomas?
Las lesiones de la dermopatía diabética aparecen con mayor frecuencia en las espinillas. Con menos frecuencia, las lesiones se pueden encontrar en la parte frontal de los muslos, el antebrazo, el costado del pie, el cuero cabelludo y el tronco. Las características de las lesiones son:
- Redondo u ovalado
- Color marrón rojizo
- Inicialmente escamosa pero luego se aplana y se sangra
- Ocurren comúnmente en ambas espinillas.
La presencia de cuatro o más lesiones casi siempre se limita a pacientes con diabetes. Las personas que presentan manchas en las espinillas que aún no han sido diagnosticadas con diabetes deben someterse a una investigación adicional para descartar la posibilidad de diabetes temprana.
¿Cuál es el tratamiento para la dermopatía diabética?
Las lesiones de la dermopatía diabética o las espinillas son inofensivas. Por lo general, no requieren ningún tratamiento y tienden a desaparecer después de unos años, especialmente después de un mejor control de la glucosa en sangre.
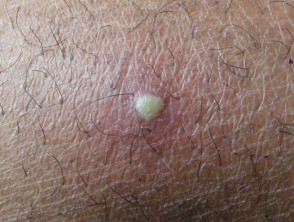
Bullas diabéticas
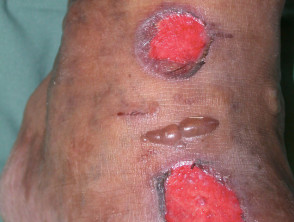
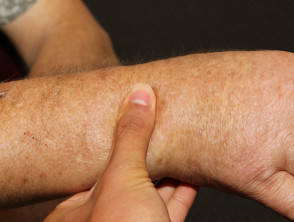
Las ampollas diabéticas, también conocidas como bullosis diabeticorum, son lesiones parecidas a ampollas que ocurren espontáneamente en los pies y manos de los pacientes diabéticos. Aunque raras, las ampollas diabéticas son un marcador distintivo de diabetes.
- Las ampollas diabéticas son más comunes en hombres que en mujeres
- Son predominante entre las edades de 17 y 84 años.
- También son más comunes en pacientes que tienen diabetes de larga duración o múltiples complicaciones diabéticas, particularmente neuropatía.
Las ampollas son indoloras y pueden tener un tamaño de 0,5 a 17 centímetros. Suelen tener una forma irregular. Se han definido dos tipos de ampollas diabéticas.
- Intraepidérmico bullae - estas son ampollas llenas de transparente, estéril viscoso líquido y normalmente se curan espontáneamente en 2 a 5 semanas sin dejar cicatrices y atrofia.
- Subepidérmico bullae: son menos comunes y pueden estar llenas de sangre. Las ampollas curadas pueden mostrar cicatrices y atrofia.
En la mayoría de los casos, las ampollas diabéticas se curan espontáneamente sin tratamiento. Los pacientes deben asegurarse de que la ampolla permanezca intacta para evitar una infección secundaria.
Bullas diabéticas
Bullas diabéticas
Bullas diabéticas
Bullas diabéticas
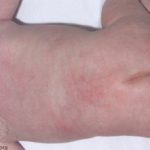
Piel rígida diabética
Muchos pacientes con diabetes tipo 1 de larga duración desarrollar quiroartropatía diabética o piel rígida diabética (digital esclerosis). Esto da como resultado una movilidad restringida de las articulaciones de las manos y una piel rígida, cerosa, engrosada y amarillenta. Se cree que esto se debe a la reacción de la glucosa con proteinas en la piel y aumento de los productos finales de glicación. Estos pacientes también pueden sufrir Dupuytren contractura (tensión del tendón, que dobla los dedos).
Piel rígida diabética
Piel rígida diabética
Piel rígida diabética
Piel rígida diabética
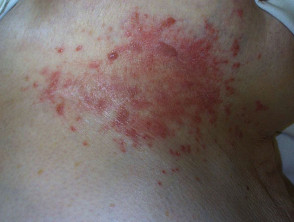
Otras condiciones dermatológicas asociadas con la diabetes
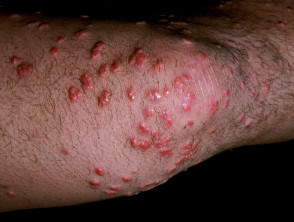
Otras afecciones comunes en los diabéticos son el pie úlceras y necrobiosis lipoidica.
Diabéticos con renal Las fallas también son propensas a reactivas perforador colagenosis y enfermedad de Kyrle.
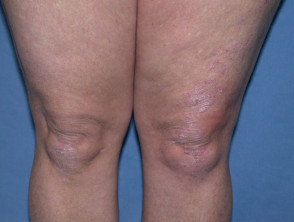
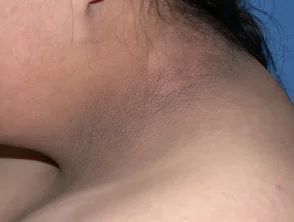
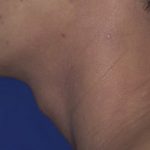
- Escleroedema: una complicación poco común de la diabetes tipo 2 que causa engrosamiento de la piel del cuello y la parte superior de la espalda.
- Diseminado granuloma anular
- Xantoma eruptivo en manos, brazos, pies, piernas y glúteos asociado con altos niveles de colesterol y triglicéridos
Granuloma anular generalizado
Xantoma eruptivo
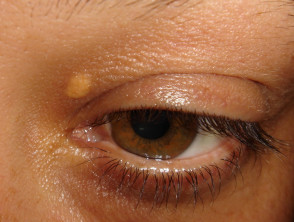
- Xantelasma: múltiples parches escamosos amarillentos en y alrededor de los párpados
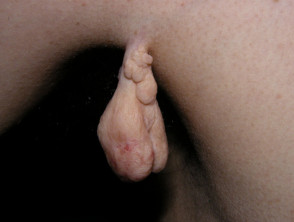
- Etiquetas de la piel
- Vitiligo - un problema de piel autoinmune asociado a veces con diabetes tipo 1
Xantelasma
Etiqueta de la piel
Vitiligo
- Acantosis nigricans - oscurecimiento y engrosamiento de los pliegues de la piel, que se cree que se debe a la resistencia a la insulina
- Necrobiosis lipoidica - amarillo, ceroso placas en la espinilla
- Prurito - esto puede tener muchas causas, como una candidiasis, piel seca, neuropatía o flujo sanguíneo deficiente
- Cutáneo disestesia - debido a neuropatía de fibras pequeñas
Acantosis nigricans
Necrobiosis lipoidica
Excoriaciones por prurito
- Bacteriano piel infecciones - incluyendo orzuelo, hervir, absceso, paroniquia, celulitis
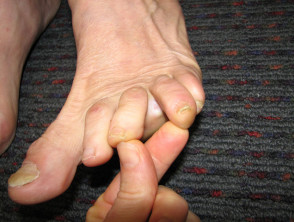
- Infecciones por hongos, particularmente Candida albicans
Hervir
Celulitis
Intertrigo por cándida